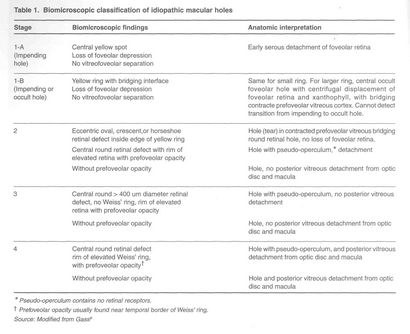
Diagnose und Behandlung von idiopathischer Makulaforamina Saxena S, NM Holekamp, Kumar A - Indian J
Moderne Vitreoretinalchirurgie ist heute eines der wirksamsten Mittel zur Behandlung von Erkrankungen hinteren Segment. Jüngste Fortschritte in der Pathogenese und Klassifikation und bessere Indikatoren für Visusentwicklung für idiopathische Makulaforamina haben zu einem erneuten Interesse an dieser klinischen Einheit geführt. Verfeinerungen in den Techniken und Instrumenten hat zu einer Verbesserung der operativen Ergebnisse geführt. Dieser Artikel bespricht die Diagnose und Behandlung von idiopathischer Makulaforamina.
Stichwort: Idiopathische Makulaforamina, Diagnose, Management, Vitreoretinalchirurgie

Klicke hier, um anzusehen
Idiopathische Makulaforamina ist eine wichtige Ursache für den Verlust des zentralen Sehvermögens bei älteren Menschen. Jüngste Fortschritte in der Pathogenese, Klassifikation und chirurgische Eingriffe haben ein erneutes Interesse an dieser klinischen Einheit erzeugt. Bessere Indikatoren für Visusentwicklung sowie Verfeinerungen in der chirurgischen Technik haben zu mehr Erfolg von Makulaforamenchirurgie geführt. [1]
Die Inzidenz der scheinbaren Verschwinden der idiopathischen volle Dicke Makulalöchern gering ist.
Echographie Merkmale der idiopathischen Makulaforamens korrelieren mit den klinischen Merkmalen. [18] Die optische Kohärenztomographie ist bei der Unterscheidung von voller Dicker Makulaforamina von partiellen Dicken Löchern, Makulalöchern, und Zysten. [19] wirksam erwiesen Der Querschnitt vorgesehen ist eine Alternative zu clinicopathologic Korrelation und ermöglichen Läsionen in Längsrichtung über die Zeit verfolgt werden. Die Mikron Stufenauflösung ist nützlich für das Lochdurchmesser und die Höhe der Netzhautverdickung und Ödeme quantitativ Beurteilung ein Loch umgeben, so dass empfindliche Überwachung der Bohrung Progression oder Erholung nach der Behandlung. Es scheint auch potentiell nützlich bei der vitreoretinalen Schnittstelle Auswertung [Bild - 3]. Andere Neben Tests wie fokale Elektroretinogramme, [20] konfokalen Laser tomographischen Analysesysteme, [21] monochromatische Fotografie, [22] und Laser Biomikroskopie [23, 24] haben mit einigem Erfolg für die Untersuchung von Makulalöchern angewandt, aber diese Modalitäten nicht verfügbar oder machbar für viele klinische Praktiken sind.
Eine sorgfältige Auswahl der Patienten ist entscheidend für ein erfolgreiches Ergebnis. Der ideale Kandidat wäre ein Patient mit bilateralen Löchern relativ jüngsten Ausbruchs sein, mit Vision in seinem besseren Auge kleiner oder gleich 6/36. Patienten mit einseitigen symptomatischen Löchern mit kürzlich reduzierter Vision 6/24 oder schlechter sind auch gute Kandidaten. [25] Sowohl das Laser-Interferometer und die potentielle Sehschärfe Meter gefunden bei der Vorhersage der postoperative Sehschärfe bescheiden genau zu sein. [26]
Prospektive, randomisierte klinische Studien haben gezeigt, dass eine chirurgische Intervention in Stufe 2, 3 oder 4 Makulaforamina führt zu einer gewissen visuellen Nutzen gezeigt.
Die Ziele für die chirurgische Reparatur von Makulaforamina umfassen Erleichterung aller tangentialen Traktion und retinale Tamponade. Tangentialspannung wird durch Identifizierung und Entfernung des kortikalen glasigen oder posterior hyaloidea und Entfernung von feinen epiretinalen Membranen um das Loch erleichtert. Tamponade durch Totalgasflüssigkeitsaustausch mit SF und strengen face-down Positionierung vorgesehen.
Die meisten Augen mit Makulaforamen haben einheitliche intraoperative glasigen Befunde. Es ist in der Regel eine Zone des kollabierten glasigen Fasern ventral nach dorsal einem optisch klaren Hohlraum liegen. In den meisten Fällen ist der glasige cortex oder posterior hyaloidea unsichtbar und bleibt an dem darunterliegenden inneren Grenzmembran der Netzhaut angebracht. In einigen Fällen ist das Vorhandensein einer fokal losgelöst von einem glasigen operculum vorgeschlagen über dem Makulaloch schwimmt. Nach der chirurgischen Entfernung des vorderen und mittleren Glaskörper, ist es notwendig, zu entwickeln und / oder eine PVD zu vervollständigen.
Ein verlängerte intensive Beleuchtung aus der Lichtleitung in der Nähe der Macula vermieden Phototoxizität zu verhindern. Insgesamt Fluid-Luft-Austausch durchgeführt, und Anstrengung unternommen wird, den Glaskörperraum zu entwässern. Die flache Flüssigkeit in der Basis der Papille Becher wird wiederholt aspiriert, mit einer weichen Spitze Kanüle, bis die Flüssigkeit nicht mehr erfasst. Häufig erscheinen die Kanten näher zusammen zu schieben, was ein gutes prognostisches Zeichen betrachtet wird. Eine nichtexpansiver Konzentration von langwirksamen Gas wird für Luft ausgetauscht. Eine längere Dauer intraokularen Gastamponade von 16% C 3 F 8 gibt eine viel höhere Rate von erfolgreichem Abschluss und eine verbesserten Sehschärfe. [28] [29]
Postoperativ wird streng Bauchlagerung vorgeschrieben. Wir glauben jetzt, dass es ein wichtiger Bestandteil Makulaforamenchirurgie ist. In den meisten Fällen nähert sie die anatomische Verschlussrate 90% mit zwei Wochen nach strengen postoperativer Bauchlagerung [1] [Bild: 5].
Bei dem 1-wöchigen Besuch, wenn die Ränder des Makulaforamens sind abgeflacht und unmerklich mit Abflachung der Manschette retinaler detachement wird anatomischer Erfolg gewährleistet. Wenn jedoch die Kanten noch sichtbar und die Manschette erhöht, anatomische Versagen sind wahrscheinlich.